Commonly used drugs affect our gut bacteria
One in four drugs with human targets inhibit the growth of bacteria in the human gut. These drugs cause antibiotic-like side-effects and may promote antibiotic resistance, EMBL researchers report in Nature on March 19.
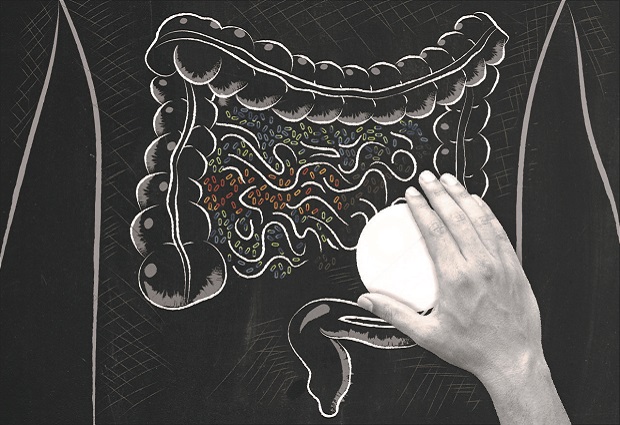
The research team screened over 1000 marketed drugs against 40 representative bacteria from the human gut, and found that more than a quarter of the non-antibiotics (250 out of 923) affect the growth of at least one species in the microbiome. EMBL group leaders Peer Bork, Kiran Patil, Nassos Typas, and Georg Zeller led the work.
Widespread phenomenon
The human gut contains a large number of species of bacteria, collectively referred to as the gut microbiome. In the last decade, it has become clear that the composition of the gut microbiome affects human health. It is well-known that antibiotics have a large impact on this microbiome, for example causing gastrointestinal side effects.
Recently, a few commonly used non-antibiotic drugs have been shown to cause changes in gut microbiome composition, but the full extent of this phenomenon was unknown until now. The current paper is the first to systematically profile direct interactions between marketed drugs and individual gut bacteria. Not only anti-infectives, but drugs from all therapeutic classes inhibited the growth of different gut microbes.
“The number of unrelated drugs that hit gut microbes as collateral damage was surprising,” says Peer Bork. “Especially since we show that the actual number is likely to be even higher. This shift in the composition of our gut bacteria contributes to drug side-effects, but might also be part of the drugs’ beneficial action.”
Kiran Patil adds: “This is just the beginning. We don’t know yet how most of these drugs target microbes, how these effects manifest in the human host, and what the clinical outcomes are. We need to carefully study these relationships, as this knowledge could dramatically improve our understanding and the efficacy of existing drugs.”
Unnoticed risks
The study also highlights the previously unnoticed risk that consumption of non-antibiotic drugs may promote antibiotic resistance, as the general resistance mechanisms of microbes to human-targeted drugs and to antibiotics seem to largely overlap.
“This is scary,” says Nassos Typas, “considering that we take many non-antibiotic drugs in our life, often for long periods. Still, not all drugs will impact gut bacteria and not all resistance will be common. In some cases, resistance to specific non-antibiotics will trigger sensitivity to specific antibiotics, opening paths for designing optimal drug combinations.”
Personalised medicine
“We are excited to move on and explore drug-microbe interactions in complex gut microbial communities, as this will help us understand how individuals sometimes respond differently to the same medication,” says Georg Zeller. Each of us harbours a unique gut microbiome. We all carry different bacterial species – besides several common ones – and on top of that, we carry different individuals of the same species called strains. These strains can have very different functionalities, including the response to drugs. Therefore, many drug-microbe interactions are likely to be individual, opening paths for personalised drug therapies aimed at the individual gut microbiome.
The first authors of the paper are Lisa Maier, Mihaela Pruteanu, and Michael Kuhn. They work at the EMBL Genome Biology Unit, Humboldt University Berlin (EMBL alumna), and the EMBL Structural and Computational Biology Unit, respectively.
Video describing the background, methods, and results of the Nature paper ‘Extensive impact of non-antibiotic drugs on human gut bacteria’.
- Also read ‘Molecular cuisine for gut bacteria‘, about the related paper ‘Nutritional preferences of human gut bacteria reveal their metabolic idiosyncrasies’ that was published in Nature Microbiology on the same day.
Viele gängige Medikamente hemmen unsere Darmbakterien
Jedes vierte in der Humanmedizin eingesetzte Medikament hemmt das Wachstum von Bakterien, die natürlicherweise im menschlichen Darm vorkommen. Diese Medikamente verursachen antibiotika-ähnliche Nebenwirkungen und können zur Antibiotikaresistenz beitragen, berichten EMBL-Forscher am 19. März in Nature.
Das Forschungsteam untersuchte die Wirkung von mehr als 1000 auf dem Markt erhältlichen Medikamenten auf 40 repräsentative Bakterien aus dem menschlichen Darm. Sie stellten fest, dass mehr als ein Viertel der Nicht-Antibiotika (250 von 923) das Wachstum mindestens einer Spezies des Mikrobioms hemmen. Federführend bei dieser Untersuchung waren die EMBL*-Gruppenleiter Peer Bork, Kiran Patil, Nassos Typas, und Georg Zeller.

Weit verbreitetes Phänomen
Der menschliche Darm enthält eine Vielzahl von Bakterienarten, deren Gesamtheit als das Darm-Mikrobiom bezeichnet wird. Im Laufe der letzten zehn Jahre hat sich gezeigt, dass die Zusammensetzung des Darm-Mikrobioms die Gesundheit beeinflusst. Es ist allgemein bekannt, dass sich Antibiotika in hohem Maße auf dieses Mikrobiom auswirken und unter anderem gastrointestinale Nebenwirkungen verursachen. Vor Kurzem wurde berichtet, dass auch einige häufig verwendete Nicht-Antibiotika die Zusammensetzung des Darm-Mikrobioms verändern, doch der volle Umfang dieses Phänomens war bislang unbekannt.
Im vorliegenden Paper werden zum ersten Mal die direkten Effekte auf dem Markt erhältlicher Medikamente auf einzelne Darmbakterien systematisch untersucht. Nicht nur Antiinfektiva, sondern Medikamente aus allen therapeutischen Klassen hemmten das Wachstum verschiedener Darm-Mikroben.
„Wie viele verschiedene Arten von Medikamenten die Darm-Mikroben in Mitleidenschaft ziehen, war wirklich überraschend“, so Peer Bork. „Insbesondere, weil unsere Daten nahelegen, dass die tatsächliche Zahl wahrscheinlich noch höher liegt. Diese Veränderung der Zusammensetzung unserer Darmbakterien trägt zu Medikamenten-Nebenwirkungen bei, kann aber auch Teil der positiven Wirkungen der Medikamente sein.“
Kiran Patil fügt hinzu: „Das ist erst der Anfang. Wir wissen noch nicht, auf welche Art die meisten dieser Medikamente auf die Mikroben wirken, wie diese Effekte im menschlichen Wirt zu Tage treten und wie sich das zum Beispiel auf die Gesundheit der Patienten auswirkt. Wir müssen diese Beziehungen eingehend untersuchen, da dieses Wissen unser Verständnis sowie die Wirksamkeit vorhandener Medikamente enorm verbessern könnte.“
Unbemerkte Risiken
Die Studie unterstrich auch das bislang unbemerkte Risiko, dass die Einnahme von Nicht-Antibiotika zu einer Antibiotikaresistenz beitragen kann. Dies liegt daran, dass allgemeine Resistenzmechanismen eine große Rolle zu spielen scheinen, die sowohl gegen Antibiotika als auch gegen andere Medikamente wirken.
„Das ist wirklich beängstigend“, so Nassos Typas, „wenn man bedenkt, dass Menschen ihr ganzes Leben lang, häufig über längere Zeiträume hinweg, Medikamente einnehmen. Zum Glück wirken sich nicht alle Nicht-Antibiotika auf Darmbakterien aus und nicht alle Resistenzen werden sich weiter verbreiten. Interessanterweise kann eine Resistenz gegen bestimmte Nicht-Antibiotika die Wirksamkeit bestimmter Antibiotika erhöhen, was wiederum Möglichkeiten für die Erstellung optimaler Medikamentenkombinationen eröffnet.“
Personalisierte Medizin
„Wir sind gespannt auf die Ergebnisse weiterführender Untersuchungen, die darauf abzielen die Wechselwirkungen zwischen Medikamenten und Mikroben im Kontext des Darms besser zu verstehen. Alle Menschen unterscheiden sich in der Zusammensetzung ihres Mikrobioms, was erklären könnte wieso verschiedene Patienten unterschiedlich auf die gleichen Medikamente reagieren“, so Georg Zeller. Wir verfügen alle über unterschiedliche Bakterienarten – neben einigen Arten, die wir alle gemeinsam haben – und zudem verfügen wir über verschiedene Varianten innerhalb einer Spezies, die als Stämme bezeichnet werden. Diese Stämme können ganz unterschiedliche Funktionen haben, darunter die Reaktion auf Medikamente. Somit ist die Wahrscheinlichkeit hoch, dass viele Wechselwirkungen zwischen Medikamenten und Mikroben individuell unterschiedlich ausfallen. Dies wiederum eröffnet Möglichkeiten für personalisierte, auf das individuelle Darm-Mikrobiom des Patienten abgestimmte Medikamentenbehandlungen.
Die Erstautoren der Veröffentlichung sind Lisa Maier, Mihaela Pruteanu und Michael Kuhn. Sie arbeiten in der Genome Biology Unit des EMBL, an der Humboldt University Berlin (EMBL-Alumna) bzw. in der Structural and Computational Biology Unit des EMBL.